HPV - Human Papilloma Virus
Wirus HPV (Human Papilloma Virus – Wirus Brodawczaka Ludzkiego)
Wirusy HPV to małe DNA-wirusy, o średnicy zaledwie 55 nm. Dotychczas poznano prawie 200 różnych geotypów tego wirusa, jednak nie wszystkie (na szczęście) stwarzają istotne ryzyko nowotworowe. Związek zakażenia wirusem HPV z powstaniem raka szyjki macicy badał w latach 1980-1990 i potwierdził niemiecki wirusolog, Prof. Harald zur Hausen (w ramach Niemieckiego Centrum Badań nad Rakiem w Heidelbergu), za co w 2008 roku został uhonorowany Nagrodą Nobla.
Problem HPV
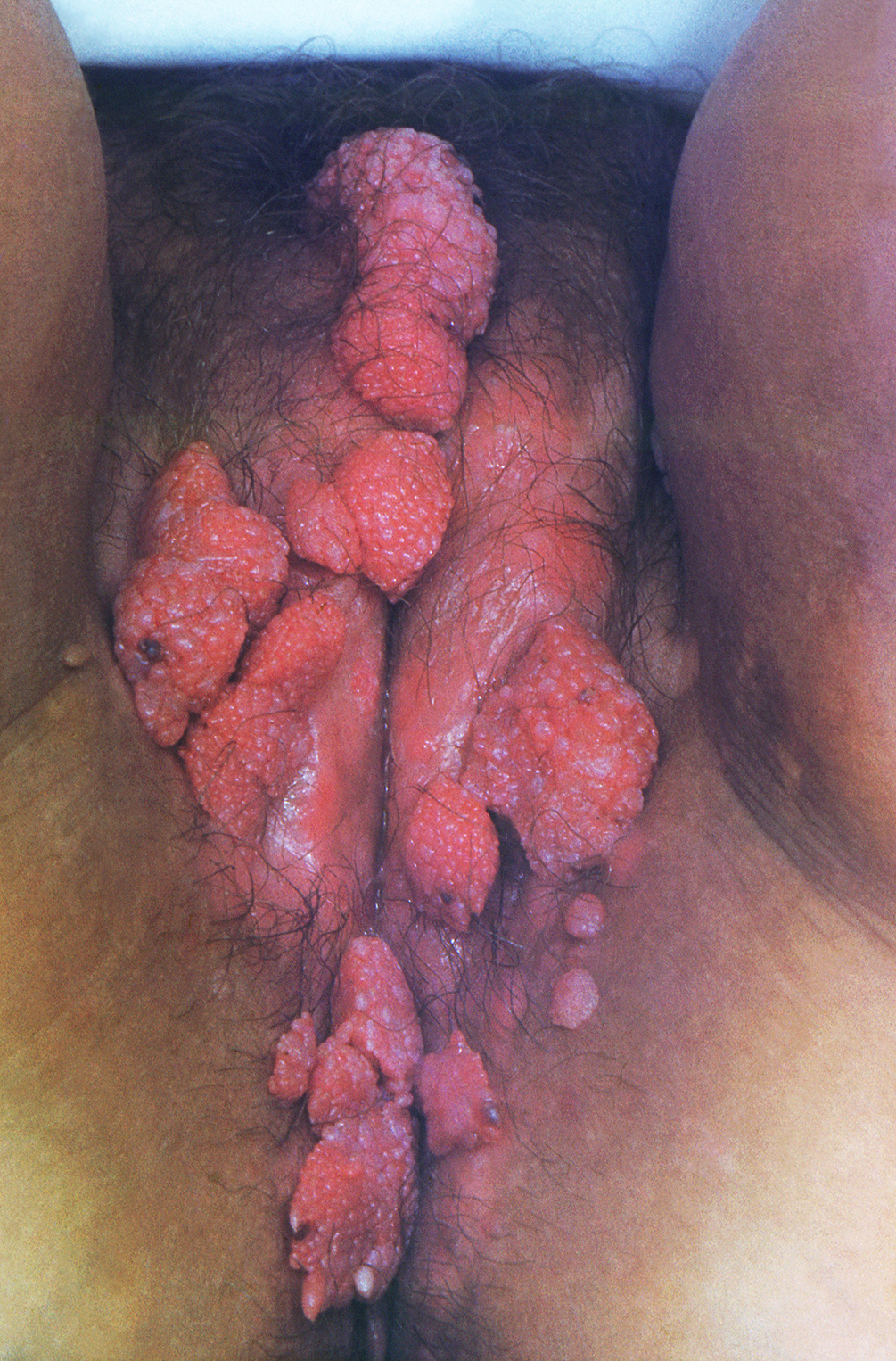
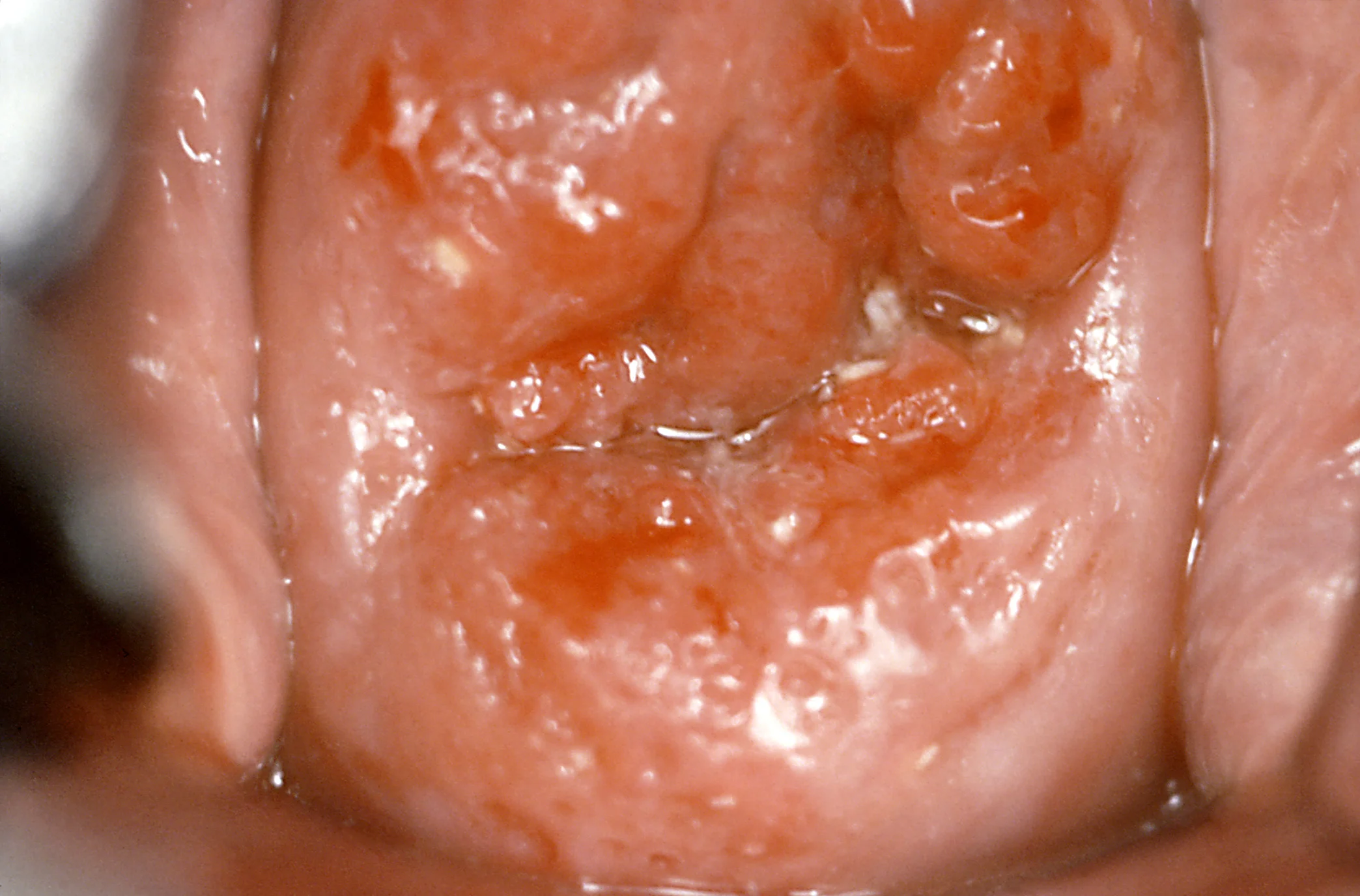
Wirus HPV (ang. Human Papilloma Virus) jest groźny dla każdego, bez względu na płeć, rasę, aktywność czy preferencje seksualne. Typy wysokoonkogenne (aktualnie zidentyfikowane typy 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66 oraz 68) mają zdolność indukowania stanów przednowotworowych oraz nowotworów (m.in. szyjki macicy, pochwy, sromu, prącia, odbytu oraz „głowy i szyi” – jamy ustnej, gardła, krtani, nasady języka, migdałków). Genotypy 16 i 18 odpowiadają łącznie za około 70% wszystkich przypadków raka szyjki macicy. Wirus HPV (głównie typy 6 i 11) to również przyczyna powstawania brodawek płciowych (tzw. kłykcin kończystych), ale też zmian brodawczakowatych jamy ustnej czy nawracającej brodawczakowatości układu oddechowego u dzieci.
HPV jest groźny z kilku powodów:
– nie wiemy, kto jest zakażony a kto nie
– infekcje, w tym te powodowane przez groźne genotypy wysokoonkogenne, zwykle przebiegają bezobjawowo (do czasu rzecz jasna)
– zakażenie HPV nie powoduje żadnych charakterystycznych dla infekcji objawów, takich jak świąd, pieczenie, upławy, czy inne w zależności od lokalizacji, i często pierwszym objawem u kobiet jest nieprawidłowy wynik badania cytologicznego
– wirus jest wysoce zakaźny, bardzo łatwo przenosi się poprzez kontakt „skóra do skóry” lub kontakty seksualne, a prezerwatywa nie daje 100% ochrony
– możliwa jest również transmisja wertykalna
Skala problemu
Szacuje się, że nawet 80% społeczeństwa ma w swoim życiu kontakt z wirusem HPV. Do 14 roku życia infekcje występują sporadycznie, po czym to ryzyko wzrasta, a najwięcej infekcji notuje się do 29 roku życia. Nie oznacza to automatycznie, że taki procent populacji zachoruje na nowotwór HPV-zależny. U większości dochodzi do wyleczenia w przeciągu 3 lat od zakażenia, ale u około 10% osób zakażonych zakażenie przechodzi w postać przetrwałą, prowadzącą do stanów przednowotworowych i nowotworów. Polska ma niestety jeden z najwyższych w Europie wskaźników zachorowalności i umieralności z powodu raka szyjki macicy. W 2020 roku odnotowano 3 862 nowych zachorowań na raka szyjki macicy i 2 137 zgonów. To oznacza, że codziennie 6 Polek dowiaduje się, że ma nowotwór, a 4 Polki umierają z powodu raka szyjki macicy i często są to osoby bardzo młode. Nie są znane dokładne dane jeśli chodzi o Polskę, ponieważ rutynowe badania przesiewowe finansowane ze środków publicznych nie obejmują typowania wirusów HPV (takie badania można wykonać odpłatnie). Kolejna sprawa to fakt, że pojedynczy ujemny wynik testu typowania wirusów HPV nie daje gwarancji zdrowia, gdyż w ciągu pierwszych dwóch lat od zakażenia wirus może pozostawać niewykrywalny w testach.
Z powyższych powodów kluczowe znaczenie ma profilaktyka. Nie ma niestety innej metody zapobiegania zakażeniom HPV jak szczepienia.
Szczepienia przeciw HPV
Nie opracowano dotąd skutecznego leku przeciwko wirusowi HPV. Nie ma więc innej metody zapobiegania zakażeniu jak szczepionka. Szczepionki przeciwko HPV są bezpieczne i skuteczne. W wielu krajach europejskich powszechne programy szczepień przeciw HPV prowadzone są już od 2007 roku. Francja, Niemcy i Hiszpania jako pierwsze wprowadziły programy szczepień ochronnych, potem szybko dołączały kolejne kraje i programy te prowadzone są nieprzerwanie do chwili obecnej. Dostępne są dwie szczepionki, 2-walentna (przeciw HPV 16 i 18), oraz 9-walentna (przeciw HPV 6, 11, 16, 18, 31, 33, 45, 52 i 58), i obie zarejestrowane są do stosowania od 9 roku życia. Nie ma też górnej granicy wieku szczepienia. Szczepionka 9-walentna ma więcej wskazań rejestracyjnych i chroni przeciwko większej liczbie wirusów (9 genotypów), zapewnia więc szerszą ochronę. Jeśli istotny jest czynnik finansowy, warto zaszczepić się szczepionką 2-walentną (bezpłatną do 18 roku życia, a powyżej 18 roku życia objętą obecnie 50% refundacją). Od 1 września 2024 roku obie szczepionki są nieodpłatne w ramach Powszechnego Programu Szczepień Ochronnych, przeznaczonego dla dziewcząt i chłopców w wieku od 9 do 14 roku życia.
Jeśli chodzi o wspomnianego raka szyjki macicy, to udział wirusa HPV w jego powstaniu jest niemal stuprocentowy – czyli nie ma raka szyjki macicy bez zakażenia HPV. Jest to nowotwór nabyty, i istnieje realna możliwość ochrony w postaci szczepionki, która znacznie redukuje ryzyko rozwinięcia choroby. Warto więc z tej ochrony skorzystać.
Schemat szczepienia zależny jest od wieku. W przedziale 9-14 lat obowiązuje schemat dwudawkowy, 0 oraz 5-13 miesięcy po 1. dawce, a powyżej 15 roku życia schemat obejmuje podanie trzech dawek (0 – 2 – 6 miesięcy).
W naszym gabinecie istnieje możliwość zaszczepienia przeciw HPV szczepionką 9-walentną (zajmuje się tym dr n. med. Monika Pliszkiewicz)
Kilka przykładów zmian HPV-zależnych
Zdjęcie w tle: NIAID, CC BY 2.0 <https://creativecommons.org/licenses/by/2.0>, via Wikimedia Commons

